先日のブログで全身麻酔についてお話したかと思います。
2024年12月末で使っている麻酔器のサポートが切れるため、新たな機種を導入するべく調べていたのです。
そうでなければ、恐れ多くて一介の外科医が「全身麻酔」についてなど語れません(笑)
今回、導入した麻酔器の最大の特徴は、麻酔の深さがわかる「脳波計」です!!
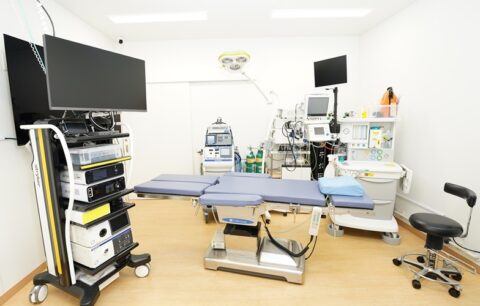
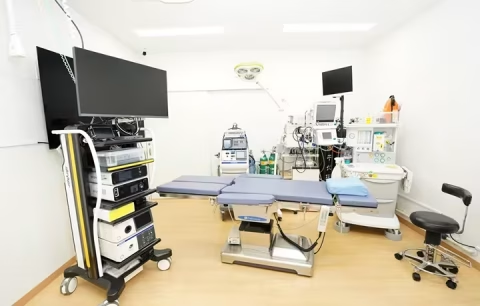
GE社 『CareStation 620 ver.2』 を導入
前回のブログは、9月中旬にアップしましたが、実は機器の選定と見積もりは6月ごろから開始していました。見積もりなど手配し、性能と価格のバランスが一番良かった、GE社 『Carestation 620』 を導入しました。
この『Carestation 620』は2016年に発売されたもので、発売から8年ほど経過しているモデルになります。当院が開院したのが2017年8月でしたので、当時から発売されていたモデルになります。開院当時は、モデル末期で新古品の『Aespire 200』が偶然流通していたため、開院半年前に確保しました。新古品でもあったため、当時としては、性能と価格のバランスが一番取れていたのですが、残念ながら、今回注目したPCV-VGモードはついていませんでした。
発売して8年が経つ『Carestation 620 』ですが、この2024年夏に大幅にアップデートが行われ、version 2 となって発売されたのです。version 2 の発売を記念して、2024年末までに全国で限定60台の特別仕様モデルがキャンペーン価格で販売されています。なんだかクルマの販売のキャンペーンのような感じですね。特別仕様モデルでは、本来オプションで装備するはずの呼吸器モード(PCV-VG、SIMV、CPAP+PSVなど)やスパイロメトリなどの画面表示、15インチの生体情報モニターB155Mなどがセットになって含まれており、販売価格は通常のオプションなしの『CareStation 620 』単体の値段と同じ程度に抑えられています。破格です!!もしかしたら、前モデルのAespireシリーズのサポート終了に伴い、乗り換え組にあわせたキャンペーンだったのかもしれません。とにかく、タイミングが非常に良かったので、『Carestation 620 ver.2』を導入することにしました。日本の企業には頑張ってほしい気持ちはあったのですが、申し訳ありません。舶来品を購入してしまいました。
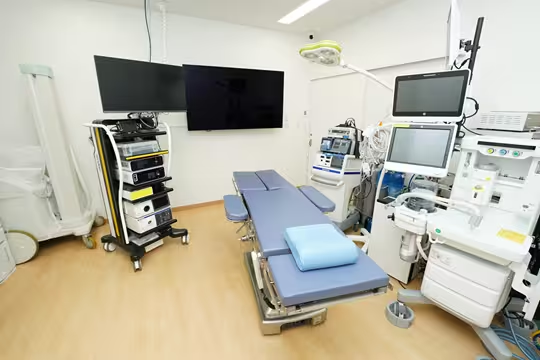
『CareStation 620 』は、Carestation 600シリーズの中では下位モデルにあたるのですが、オプションの機能をフル装備することで、上位機種であるCareStation 650に遜色のない性能が発揮できます。また、version 2 となって内部のプロセッサーが更新されたこともあってか、GE社の生体情報モニターとの接続が、別のモジュールを介さずに直接コード1本でつながるようになり、利便性が上がっています。
なお、このversion 2のアップデートは今回の新規発売モデルだけでなく、2024年春以前のversion 1に対しても有償でアップデートが可能ということなので、旧モデルを使用している施設でも安心して最新の状態に変更することができるそうです。
今回、キャンペーンに付属した生体情報モニターB155Mは15インチのもので、シリーズの中では最も大きい画面であるため視認性に優れており、さらに脳波のモニタリングのための、E-ENTOROPYモジュールがキャンペーンのセットに入っているので、麻酔中の脳波をリアルタイムでモニタリングすることが可能になりました。
なぜ、麻酔中に脳波を見たいのか?
脳波の活動を指数化することで、麻酔がかかっているかどうか、麻酔の深さを測ることができるからです。この指数化する仕組みは、1994年にアメリカのベンチャー企業 Aspect Medical Systems 社のChamounとSiglによって書かれた論文が元となっていて、BIS値(Bispectral Index)と呼ばれ、同社より製品化されています。日本には、20数年前の2000年を過ぎたあたりに入ってきて、使えるようになりました。BIS値は、直近1分間に測定された脳波から鎮静の指標を算出しているもので、80~100が覚醒した状態、60~80が浅い鎮静状態、40~60が臨床麻酔レベル、40未満が深麻酔レベルと言われています。
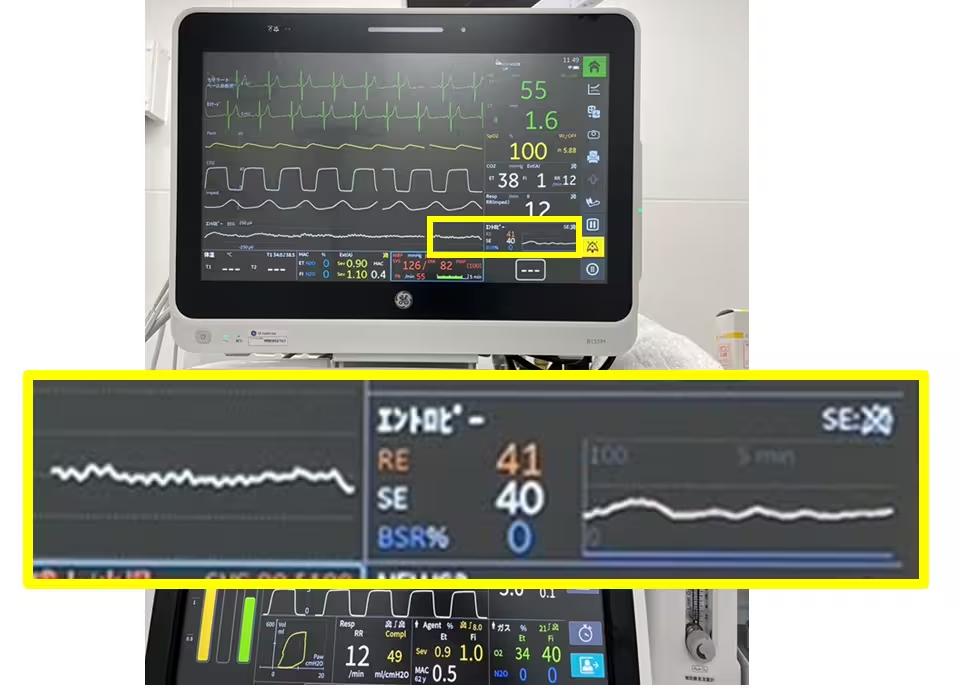
BIS値の正確なアルゴリズムは、Aspect Medical Systems 社が全てを公開しているわけではないのですが、GE社のE-ENTOROPYモジュールも、BIS値に近いイメージで、同じように脳の活動状況を数値化しています。GE社の数値も、アルゴリズムが全く同じではないものの、でてきた数値は同じ感覚で扱うことができています。この数値(便宜的にGE社のものもBIS値とします)をみることで、導入時には麻酔がかかってきたか、術中にはしっかり効いているかどうか、覚醒時にはどれぐらい覚めてきたかを数値化することで、一目でわかるようになります。ただし、小児の麻酔では、このアルゴリズムで出された数値と脳の活動状況が一致しないことがあるので、BIS値だけ見て判断するのではなく、脳波の波形で判断する必要があるのです。
BIS値を測定するために、額から頬骨にかけてセンサーを貼らなければなりません。Aspect Medical Systems 社のセンサーは、センサー部分に皮膚に刺さる小さな針がついていて、導入前から貼りつけるとチクっとした痛みを感じてしまいます。GE社のものは心電図のセンサーのようなジェルタイプになっているため、導入前から貼付しても、痛みを感じないところが良い点です。
しかし、いいことばかりではありません。課題もあります。コスト面での問題です。
手術中の脳波測定に関して、算定できるのは、「心臓および脳手術中」における脳波測定のみ(厳密にいうと8誘導以上の脳波測定になるのでBISモニターだけでは「心臓・脳」でも算定できません)になり、その他の領域では算定がつきません。算定がつかないということは、使い捨て部分であるセンサーの費用がでないということになります。
これは、手術中に使う器具にも当てはまることですが、保険診療では、いい道具を使ったからと言って、全ての費用を請求できるわけではないのです。費用を請求できる器具、請求できない器具が決まっています。例えば、鼠径ヘルニアの手術では、手術で使うメッシュは、費用を請求することができますが、手術中に使う針や糸などの費用を請求することはできません。これは手術の手技料に含まれるものとみなされます。当院で使っている排煙装置のフィルターなども、費用請求ができない部類に入るため、いい道具だとわかっていても全部の手術で使えるわけではありません。そのため、症例に応じて本当に必要かどうかの見極めが大事になってくるのです。
「良い手術」を行うために「良い麻酔」が必要
このBISモニターも、センサーの費用が出ないので、使う症例を見極めなければならないのです。
手術中に目が覚めてしまうことを「術中覚醒」といいます。しっかりと麻酔がかかっていればよいのですが、麻酔がかかっているかどうかは、血圧や心拍数の変化や、投入している麻酔薬の量で推定するしかありません。このあたりが麻酔科医の力量に関わる部分です。しかしながら、さらに脳波を見ることができれば・・・、麻酔がしっかりかかっているかどうかの指標が一つ増えることになり、より安全な麻酔を行うことができます。
欧米では「術中覚醒」したケースでは、高額な訴訟に発展することがあるため、手術中の脳波計の着用が広まっています。日本の保険診療では、8誘導以下の脳波計は手術で算定をとることができないため、十分に普及しているとは言えないのですが、大学病院や大きな総合病院を中心に、算定がとれなくても、この脳波計を装着することがあります。日本でも仮に「術中覚醒」で訴訟になった場合、この脳波計の着用が争点になるのかどうかはわかりません。そもそも保険診療で、センサー代の費用が算定できない脳波計を争点にされては、たまったものではありません。あくまで医療機関側が、麻酔科医の判断のもと、身銭を切って装着するかどうかになるのです。しかし、日本では、保険診療の医療財政が破綻しかかっているため、手術中の脳波センサーに限らず、なし崩し的に医療機関側に「身銭」を切らせて、安全を担保している部分が多くなっている気がします。
この脳波モニターは、本体のモジュール自体もかなり高額な器械であったため、今までは導入することができなかったのですが、今回、麻酔器の更新により、思わぬ形で本体のモジュールを手に入れることができました。鼠径ヘルニアの手術に限らず、8誘導に満たない脳波測定に費用は算定されません。しかし、良い器械であることは間違いないため、症例を見極めながら麻酔科医の判断に従って、積極的に使用していきたいと思っています。少しでも「良い手術」を行うために、「良い麻酔」がかけられる体制を作っていきたいと思います。
この記事を書いたのは…
2002年山梨医科大学卒業。2008年長野市民病院でTEP法をみて衝撃を受ける。以来、鼠径ヘルニアの理想的な治療はTEP法だと確信して手技の研鑽を積む。2017年8月の開院から全ての手術を執刀。「初診から術後経過まで、執刀した外科医が責任を持って診るべし」が信条。好きな言葉は『創意工夫』